EUROPEAN RESUSCITATION COUNCIL
Principales novedades
Resumen Ejecutivo de las Recomendaciones 2021 del European Resuscitation Council
Introducción
Este resumen ejecutivo proporciona los algorimos de tratamiento esenciales para la
resucitación de niños y adultos y destaca los principales cambios desde 2010. En cada una de las diez secciones, que se publican como documentos individuales dentro de este número de Resuscitation, se proporciona una orientación detallada. Las secciones de las Recomendaciones 2021 del ERC son:
- Resumen ejecutivo
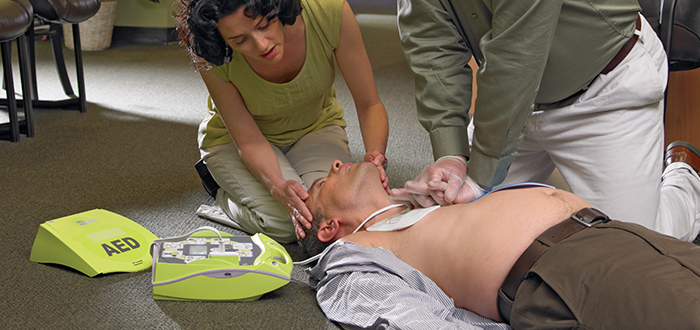
- Soporte Vital Básico y desfibrilación externa automatizada del adulto
- Soporte Vital Avanzado del adulto
- Parada cardiaca en circunstancias especiales
- Cuidados postresucitación
- Soporte vital pediátrico
- Resucitación y soporte de transición de recién nacidos en el paritorio
- Manejo inicial de los síndromes coronarios agudos
- Primeros auxilios
- Principios de formación en resucitación
- Ética de la resucitación y decisiones al final de la vida
Las Recomendaciones 2021 del ERC que siguen no definen la única forma en que se puede realizar la resucitación; sólo representan un opinión ampliamente aceptada de cómo se debería realizar la misma con seguridad y eficacia. La publicación de las recomendaciones de tratamiento nuevas y revisadas no implica que la atención clínica actual sea insegura o ineficaz.
Resumen de los cambios desde las recomendaciones de 2010
Soporte Vital Básico del adulto y desfibrilación externa automatizada
• Las Recomendaciones 2015 del ERC destacan la importancia crítica de las interacciones entre el operador telefónico del servicio
de emergencias médicas, el testigo que realiza la RCP y el despliegue a tiempo de un desfibrilador externo automatizado (DEA).
Una respuesta coordinada eficaz de la comunidad que agrupe estos elementos es clave para mejorar la supervivencia de la parada cardiaca extrahospitalaria.
El operador telefónico de emergencias médicas juega un papel importante en el diagnóstico precoz de la parada cardiaca, la realización de RCP con ayuda telefónica (conocida también como RCP telefónica), y la localización y disponibilidad de un DEA.
El testigo formado y capacitado debería valorar a la víctima del colapso rápidamente para determinar si no responde y no respira normalmente y luego alertar inmediatamente a los servicios de emergencias.
La víctima que no responde y no respira normalmente está en parada cardiaca y requiere RCP. Los testigos y los operadores telefónicos de emergencias médicas deberían sospechar una parada cardiaca en cualquier paciente que presente convulsiones y valorar cuidadosamente si la víctima respira normalmente.
Los que realizan la RCP deberían dar compresiones torácicas en todas las víctimas de parada cardiaca. Los que estén formados
y sean capaces de hacer respiraciones de rescate deberían realizar compresiones torácicas y respiraciones de rescate combinadas.
Nuestra consideración en la equivalencia entre la RCP sólo con compresiones torácicas y la RCP estándar, no es suficiente para cambiar la práctica actual.
La RCP de alta calidad sigue siendo esencial para mejorar los resultados. Los que realizan RCP deberían asegurar compresiones
torácicas de profundidad adecuada (aproximadamente 5 cm pero no más de 6 cm en el adulto medio) con una frecuencia de 100-120 compresiones por minuto. Permitir que el tórax se reexpanda completamente tras cada compresión y minimizar las interrupciones en las compresiones. Cuando se administren respiraciones de rescate/ventilaciones, emplear aproximadamente
1 segundo para insuflar el tórax con un volumen suficiente para asegurar que el tórax se eleve visiblemente. La relación de compresiones torácicas y ventilaciones sigue siendo 30:2. No interrumpir las compresiones torácicas durante más de 10 segundos para administrar ventilaciones.
La desfibrilación en los 3-5 primeros minutos del colapso puede producir tasas de supervivencia tan altas como 50-70%. Se puede conseguir desfibrilación precoz por los que hacen la RCP mediante la utilización de DEA de acceso público in situ. Se deberían implementar activamente programas de acceso público a DEA en los espacios públicos que tengan una alta afluencia de personas.
La secuencia de RCP del adulto puede utilizarse con seguridad en niños que no responden y no respiran con normalidad. La profundidad de las compresiones torácicas en niños debería ser de al menos un tercio del diámetro torácico anteroposterior (para lactantes esto es 4 cm, para niños 5 cm).
Resumen Ejecutivo de las Recomendaciones 2021 del European Resuscitation Council
• Un cuerpo extraño que produce obstrucción completa de la vía aérea es una emergencia médica y requiere tratamiento inmediato
con golpes en la espalda y, si eso no consigue aliviar la obstrucción, con compresiones abdominales. Si la víctima pierde la conciencia, debería comenzarse inmediatamente RCP mientras se solicita ayuda.
Soporte Vital Avanzado del adulto
Las Recomendaciones 2021 del ERC de SVA enfatizan la mejora del cuidado y la implementación de las recomendaciones para mejorar los resultados centrados en el paciente.
Los principales cambios desde 2010 son:
• Se mantiene el énfasis en la utilización de los sistemas de respuesta rápida para la atención del paciente que está deteriorándose y la prevención de la parada cardiaca intrahospitalaria.
• Se mantiene el énfasis en las compresiones torácicas de alta calidad con mínimas interrupciones durante cualquier intervención de SVA: las compresiones torácicas solo se detienen brevemente para posibilitar intervenciones específicas. Esto incluye minimizar las interrupciones en las compresiones torácicas durante menos de 5 segundos para intentar la desfibrilación.
Se mantiene el énfasis en el uso de parches autoadhesivos para la desfibrilación, y una estrategia de desfibrilación para minimizar las pausas predescarga, aunque se admite que las palas del desfibrilador se utilicen en algunos ámbitos.
Hay una nueva sección sobre monitorización durante el SVA con un mayor énfasis en la utilización de la capnografía con forma de onda para confirmar y monitorizar de forma continua la posición del tubo endotraqueal, la calidad de la RCP y para proporcionar una indicación precoz de la recuperación de la circulación espontánea (RCE).
Existe una variedad de aproximaciones al manejo de la vía aérea durante la RCP y se recomienda una aproximación gradual basada en los factores del paciente y las destrezas del reanimador.
Las recomendaciones para el tratamiento farmacológico durante la RCP no han cambiado, pero existe un mayor debate con respecto al papel de los fármacos en mejorar los resultados de la parada cardiaca.
El uso rutinario de dispositivos mecánicos de compresiones torácicas no está recomendado, aunque son una alternativa razonable en situaciones en las que no es factible realizar compresiones torácicas de alta calidad o la seguridad del reanimador está comprometida.
La ecografía periparada puede tener un papel en la identificación de causas reversibles de parada cardiaca.
Las técnicas de soporte vital extracorpóreo pueden tener un papel como terapia de rescate en pacientes seleccionados en los que las medidas de SVA estándar no tienen éxito.
Parada cardiaca en circunstancias especiales.
Causas especiales:
Esta sección se ha estructurado para cubrir las causas potencialmente reversibles de parada cardiaca que deben ser identificadas o excluidas durante cualquier resucitación. Se dividen en dos grupos de cuatro – 4Hs y 4Ts: hipoxia; hipo / hiperpotasemia, y otros trastornos electrolíticos; hipo / hipertermia; hipovolemia; neumotórax a tensión; taponamiento (cardiaco); trombosis (coronaria y pulmonar); tóxicos (envenenamiento).
• La supervivencia tras una parada cardiaca inducida por asfixia es rara y los supervivientes generalmente tienen un deterioro neurológico grave. Durante la RCP, es esencial la ventilación pulmonar efectiva precoz con oxígeno suplementario.
• Un alto grado de sospecha clínica y un tratamiento agresivo pueden prevenir la parada cardiaca por trastornos electrolíticos. El nuevo algoritmo proporciona una guía clínica sobre el tratamiento de emergencia de la hiperpotasemia con riesgo vital.
• Los pacientes hipotérmicos sin signos de inestabilidad cardiaca pueden ser recalentados externamente utilizando técnicas
mínimamente invasivas. Los pacientes con signos de inestabilidad cardiaca deberían ser directamente trasladados a un centro con capacidad de realizar soporte vital extracorpóreo (SVEC).
El reconocimiento precoz y el tratamiento inmediato con adrenalina intramuscular siguen siendo la piedra angular del tratamiento de emergencia de la anafilaxia.
Se ha elaborado un nuevo algoritmo de tratamiento de la parada cardiaca traumática para priorizar la secuencia de medidas que pueden salvar la vida.
El traslado con RCP en curso puede ser beneficioso en pacientes seleccionados cuando existe acceso inmediato a la sala de cateterismo y experiencia en intervención coronaria percutánea (ICP) con RCP simultánea.
Las recomendaciones para la administración de fibrinolíticos cuando se sospecha que el embolismo pulmonar es la causa de la parada cardiaca permanecen sin cambios.
Resumen Ejecutivo de las Recomendaciones 2015 del European Resuscitation Council
Entornos especiales:
La sección de entornos especiales incluye recomendaciones para el tratamiento de la parada cardiaca que ocurre en localizaciones específicas. Estas localizaciones son instalaciones sanitarias especializadas (p ej. quirófano, cirugía cardiaca, sala de hemodinámica, unidad de diálisis, cirugía odontológica), aviones comerciales o ambulancias aéreas, campos de juego, entornos exteriores (p ej. ahogamiento, terreno difícil, gran altitud, enterramiento por avalancha, fulguración por rayo y lesiones eléctricas) o el escenario de un incidente con múltiples víctimas.
• Una nueva sección cubre las causas comunes y la modificación relevante de los procedimientos de resucitación en pacientes que se están sometiendo a cirugía.
• En pacientes tras cirugía cardiaca mayor, la clave para el éxito de la resucitación es el reconocimiento de la necesidad de realizar inmediatamente resternotomía de emergencia, especialmente en el contexto de taponamiento o hemorragia, donde las
compresiones torácicas externas pueden ser inefectivas.
• La parada cardiaca por ritmos desfibrilables (Fibrilación Ventricular (FV) o Taquicardia Ventricular sin pulso (TVSP)) durante
el cateterismo cardiaco debería ser tratada de forma inmediata con una tanda de hasta tres descargas antes de comenzar las compresiones torácicas. Se recomienda la utilización de dispositivos mecánicos de compresiones torácicas durante la angiografía para asegurar las compresiones torácicas de alta calidad y reducir la carga de radiación al personal durante la RCP simultánea.
• En Europa debería ser obligatorio en todos los aviones comerciales, incluidos los de compañías regionales y de bajo coste, tener a bordo un DEA y equipamiento apropiado de RCP. Se debe considerar una técnica de RCP desde la cabecera si la estrechez de
acceso impide un método convencional.
• El colapso súbito e inesperado de un atleta sobre el campo de juego es probable que sea de causa cardiaca y requiere reconocimiento rápido y desfibrilación precoz.
• La sumersión de más de 10 minutos se asocia con un mal pronóstico. Los testigos juegan un papel crítico en el rescate y resucitación precoces. Las estrategias de resucitación para aquellos en parada respiratoria o cardiaca continúan dando prioridad
a la oxigenación y la ventilación.
• Las probabilidades de buen resultado tras una parada cardiaca en terreno difícil o montañoso pueden reducirse como consecuencia del retraso en el acceso y el traslado prolongado. Hay un papel reconocido para el rescate aéreo y la disponibilidad de un DEA en localizaciones remotas pero muy visitadas.
Los criterios para limitar RCP prolongadas y recalentamiento extracorpóreo en las víctimas de avalancha en parada cardiaca se han hecho más restrictivos para reducir el número de casos fútiles tratados con soporte vital extracorpóreo (SVEC).
Se enfatizan las medidas de seguridad cuando se haga RCP a las víctimas de una lesión eléctrica.
Durante incidentes con múltiples víctimas (IMV), si el número de víctimas desborda los recursos sanitarios, no administrar RCP a aquellos sin signos de vida.
Pacientes especiales
La sección de pacientes especiales proporciona una guía para la RCP en pacientes con comorbilidades graves (asma, insuficiencia cardiaca con dispositivos de asistencia ventricular, enfermedad neurológica, obesidad) y aquellos con condiciones fisiológicas
específicas (embarazo, ancianos).
• La confirmación de la parada cardiaca puede ser difícil en pacientes con dispositivos de asistencia ventricular (DAV). Si durante los primeros 10 días tras la cirugía la parada cardiaca no responde a la desfibrilación, realizar resternotomía inmediatamente.
• Los pacientes con hemorragia subaracnoidea pueden tener cambios en el ECG que sugieran un síndrome coronario agudo (SCA). La realización de tomografía axial computerizada (TAC) cerebral antes o después de la coronariografía dependerá de la
valoración clínica.
• No se recomiendan cambios en la secuencia de acciones en la resucitación de los pacientes obesos, aunque la realización de RCP efectiva puede constituir un reto. Se debe considerar cambiar a los reanimadores con una frecuencia mayor que el intervalo
estándar de 2 minutos. Se recomienda intubación traqueal precoz.
• Para la mujer embarazada en parada cardiaca, la RCP de alta calidad con desplazamiento manual uterino, el SVA precoz y la extracción del feto, si no se consigue recuperación de la circulación espontánea (RCE), continúan siendo las intervenciones clave.
Cuidados postresucitación
Esta sección es nueva en las Recomendaciones del Consejo Europeo de Resucitación; en 2010 este tema estaba incorporado en la sección
de SVA12. El ERC ha colaborado con la Sociedad Europea de Medicina de Cuidados Intensivos para elaborar estas recomendaciones de cuidados postresucitación, que reconocen la importancia de unos cuidados postresucitación de alta calidad como un eslabón vital en la Cadena de Supervivencia.
Resumen Ejecutivo de las Recomendaciones 2015 del European Resuscitation Council
Los cambios más importantes en los cuidados postresucitación desde 2010 incluyen:
• Mayor énfasis en la necesidad de cateterismo coronario urgente e intervención coronaria percutánea (ICP) tras una parada cardiaca extrahospitalaria de probable causa cardiaca.
• El manejo con control de temperatura sigue siendo importante, pero ahora existe la opción de fijar un objetivo de 36ºC de
temperatura en lugar de los 32 – 34ºC recomendados previamente. La prevención de la fiebre continúa siendo muy importante.
• Ahora el pronóstico se lleva a cabo utilizando una estrategia multimodal y se hace énfasis en permitir que pase el tiempo suficiente para la recuperación neurológica y hacer posible la eliminación de los sedantes.
• Se ha añadido una nueva sección que aborda la rehabilitación tras sobrevivir a una parada cardiaca. Las recomendaciones incluyen la organización sistemática de los cuidados de seguimiento, que deberían incluir la valoración de potenciales alteraciones
cognitivas y emocionales y la aportación de información.
Soporte vital pediátrico
Los cambios en las recomendaciones han sido elaborados en respuesta a nuevas evidencias científicas convincentes y utilizando hallazgos clínicos, organizativos y formativos, han sido adaptadas para promover su empleo y facilitar su enseñanza.
Soporte vital básico
• La duración de la administración de una respiración es de alrededor de 1 s, para coincidir con la práctica en adultos.
• Para las compresiones torácicas, la parte inferior del esternón debe deprimirse por lo menos un tercio del diámetro torácico antero posterior (4 cm en el neonato y 5 cm en el niño).
Manejo del niño gravemente enfermo
• Si no hay signos de shock séptico, los niños con una enfermedad febril deberían recibir fluidos con precaución y revaluación tras su administración. En algunas formas de shock séptico, la administración controlada de cristaloides isotónicos puede ser más beneficiosa que la utilización liberal de fluidos.
• Para la cardioversión de una taquicardia supraventricular (TSV), la dosis inicial ha sido revisada a 1 J/kg Algoritmo de parada cardiaca pediátrica
• Muchas de las características son comunes con la práctica en adultos.
Cuidados postresucitación
Se debe prevenir la fiebre en los niños en que se consiga recuperación de la circulación espontánea (RCE) ya desde el ámbito extrahospitalario.
El manejo con control de temperatura de los niños post RCE debería incluir la normotermia o la hipotermia ligera.
No existe ningún indicador pronóstico que por sí solo permita decidir cuándo finalizar la resucitación.
Resucitación y soporte de transición de recién nacidos en el paritorio
Lo que sigue son los principales cambios que se han hecho en las recomendaciones del ERC para la resucitación en el paritorio en 2015:
• Soporte de transición: Reconocimiento de la situación única del recién nacido en el paritorio, que raramente requiere resucitación pero que algunas veces necesita ayuda médica durante el proceso de transición postnatal. El término “soporte de transición”
ha sido introducido para distinguir mejor entre las intervenciones necesarias para restaurar las funciones vitales orgánicas (resucitación) y el apoyo de transición.
• Pinzamiento del cordón umbilical: Para recién nacidos sin compromiso, a término y pretérmino, ahora se recomienda una demora en el pinzamiento del cordón de al menos un minuto desde la expulsión completa del lactante, tanto en recién nacidos a
término como pretérmino. Aun así no hay evidencia suficiente para recomendar un tiempo determinado para el pinzamiento del cordón en recién nacidos que requieran resucitación en el paritorio.
• Temperatura: Tras el parto la temperatura de los niños recién nacidos sin asfixia debería mantenerse entre 36,5ºC y 37,5ºC. La importancia de conseguir este objetivo ha sido subrayada y reforzada debido a su fuerte asociación con mortalidad y morbilidad.
La temperatura en el momento del ingreso debería registrarse ya que es un índice pronóstico y un indicador de calidad.
Resumen Ejecutivo de las Recomendaciones 2015 del European Resuscitation Council
• Mantenimiento de la temperatura: Tras el parto, durante el ingreso y estabilización de recién nacidos con menos de 32 semanas de gestación, puede requerirse una combinación de intervenciones para mantener la temperatura entre 36,5ºC y 37,5ºC. Esta puede incluir gases respiratorios calentados humidificados, aumento de la temperatura de la sala y cobertor plástico de cuerpo y cabeza, y manta térmica, o sólo manta térmica, todos los cuales han sido efectivos para reducir la hipotermia.
• Evaluación óptima de la frecuencia cardiaca: En recién nacidos que requieran resucitación se sugiere que el ECG puede ser utilizado para proporcionar una estimación rápida y exacta de la frecuencia cardiaca.
• Meconio: La intubación traqueal no debería utilizarse de forma sistemática en presencia de meconio y debería ser realizada solamente ante la sospecha de obstrucción traqueal. El énfasis debería ponerse en el inicio de la ventilación dentro del primer minuto de vida en los recién nacidos que no respiren o que respiren de forma inefectiva, y esto no debería demorarse.
• Aire/Oxígeno: El soporte ventilatorio de los recién nacidos a término debería comenzarse con aire ambiente. En los prematuros, debería utilizarse inicialmente o bien aire o bien concentraciones bajas de oxígeno (hasta 30%). Si a pesar de una ventilación efectiva la oxigenación (idealmente guiada por oximetría) siguiera siendo inaceptable, debería considerarse la utilización de concentraciones de oxígeno más elevadas.
• CPAP: En los prematuros con dificultad respiratoria pero que respiren espontáneamente, el soporte respiratorio inicial puede proporcionarse mediante CPAP en lugar de la intubación.
Síndromes coronarios agudos
Lo que sigue es un resumen de los nuevos puntos de vista y cambios más importantes en las recomendaciones para el diagnóstico y tratamiento de los síndromes coronarios agudos (SCA).
Intervenciones diagnósticas en SCA
• Se recomienda la realización prehospitalaria del electrocardiograma (ECG) de 12 derivaciones en los pacientes con sospecha de infarto agudo de miocardio con elevación del ST (IAMCEST). En aquellos con IAMCEST acelera la reperfusión prehospitalaria e intrahospitalaria y reduce la mortalidad.
• Se sugiere la interpretación del ECG en el IAMCEST por personal no médico, con o sin la ayuda de sistemas informáticos de interpretación del ECG-IAMCEST, si se puede mantener una actuación diagnóstica adecuada mediante programas de garantía
de calidad cuidadosamente monitorizados.
• La activación prehospitalaria de la sala de cateterismo en el IAMCEST puede no solamente reducir los retrasos de tratamiento sino también la mortalidad del paciente.
• El hallazgo de troponina cardiaca ultrasensible (Tnc-us) negativa durante la evaluación inicial del paciente no puede utilizarse como medida aislada para excluir un SCA, pero en los pacientes con puntuaciones de riesgo muy bajas pueden justificar un alta precoz.
Intervenciones terapéuticas en SCA
• En los pacientes con IAMCEST que se planee ICP primaria, se puede administrar antagonistas del receptor de la adenosina difosfato (ADP) (clopidogrel, ticagrelor, o prasugrel con restricciones específicas), bien prehospitalariamente o en el Servicio de
Urgencias (SU).
• La heparina no fraccionada (HNF) también puede ser administrada, tanto en el ámbito prehospitalario como intrahospitalario,
en los pacientes con IAMCEST en los que se planee una estrategia de ICP primaria.
• Se puede utilizar enoxaparina prehospitalaria como una alternativa a la HNF prehospitalaria en el IAMCEST.
• Los pacientes con dolor torácico agudo en los que se supone un SCA no necesitan oxígeno suplementario a no ser que presenten signos de hipoxia, disnea, o insuficiencia cardiaca.
Decisiones de reperfusión en el IAMCEST
Las decisiones de reperfusión se han revisado en una variedad de posibles situaciones locales.
Si la fibrinolisis es la estrategia de tratamiento planeada, se recomienda utilizar fibrinolisis prehospitalaria en lugar de fibrinólisis intrahospitalaria para el IAMCEST, cuando los tiempos de traslado sean > de 30 minutos y el personal prehospitalario este bien formado.
En regiones geográficas donde existan instalaciones con ICP y estén disponibles, es preferible en el IAMCEST dirigir el triaje y el traslado hacia la ICP en lugar de la fibrinolisis prehospitalaria.
Los pacientes que se presenten con IAMCEST en el SU de un hospital sin capacidad de ICP deberían ser trasladados inmediatamente a un centro con ICP, siempre que la ICP Primaria pueda ser realizada en menos de 120 minutos (60 a 90 min en aquellos de
presentación temprana o con infartos extensos); de otro modo los pacientes deberían recibir fibrinolisis y ser trasladados a un centro con ICP.
Resumen Ejecutivo de las Recomendaciones 2015 del European Resuscitation Council
• Los pacientes que reciben fibrinolisis en el SU de un centro sin capacidad para ICP deberían ser trasladados si es posible para una
coronariografía precoz de rutina (en las 3-24 horas desde la fibrinolisis) en lugar de ser trasladados solamente si está indicado por la presencia de isquemia.
• No se recomienda la ICP en menos de 3 horas después de la administración de fibrinolíticos y sólo puede realizarse en casos de fracaso de la fibrinolisis.
Decisiones de reperfusión hospitalaria tras la recuperación de la circulación espontánea
• Se recomienda cateterismo cardiaco urgente para evaluación (e ICP inmediata si se requiere), de modo similar a los pacientes con IAMCEST sin parada cardiaca, en pacientes adultos seleccionados con RCE tras parada cardiaca extrahospitalaria (PCEH) con sospecha de origen cardiaco con elevación del ST en el ECG.
• En los pacientes que estén en coma y con RCE tras PCEH con sospecha de origen cardiaco sin elevación del ST en el ECG, es razonable valorar un cateterismo cardiaco urgente de evaluación en aquellos con el riesgo más alto de parada cardiaca de causa
coronaria.
Primeros auxilios
Por primera vez se incluye en las Recomendaciones de 2015 del ERC una sección de primeros auxilios.
Principios de formación en resucitación
Lo que sigue es un resumen de los nuevos puntos de vista y recomendaciones para la formación en resucitación desde las últimas Recomendaciones de 2010 del ERC.
Formación
• En centros que cuenten con recursos para adquirir y mantener maniquíes con altas prestaciones, recomendamos su utilización.Sin embargo, la utilización de maniquíes con menores prestaciones es apropiada para todos los niveles de formación en los cursos del ERC.
• Los dispositivos de retroalimentación de directrices de RCP son útiles para mejorar la frecuencia de compresión, profundidad, descompresión y posición de las manos. Los dispositivos sonoros mejoran solamente las frecuencias de compresión y pueden
tener un efecto perjudicial sobre la profundidad de la compresión mientras los reanimadores se centran en la frecuencia.
• Los intervalos para el reciclaje diferirán según las características de los participantes (p. ej. legos o personal sanitario). Es sabido que las destrezas de RCP se deterioran en unos meses después de la formación y, por tanto, las estrategias de reciclaje anual pueden no ser de una frecuencia suficiente. Mientras no se conozcan los intervalos óptimos, el reciclaje frecuente “poco concentrado y breve” puede ser beneficioso.
• La formación en habilidades no técnicas (p. ej. habilidades en comunicación, liderazgo de equipos y papeles de miembro del equipo) constituye un aditamento esencial en la formación de las habilidades técnicas. Este tipo de formación debería ser
incorporado en los cursos de soporte vital.
• Los operadores de los servicios de emergencias tiene un papel decisivo a la hora de guiar a los reanimadores legos en cómo realizar RCP. Este papel necesita formación específica de cara a proporcionar instrucciones claras y efectivas en una situación estresante.
Implementación
• Se ha demostrado que la revisión autocrítica, centrada en la actuación y basada en datos, mejora la actuación de los equipos de resucitación. Recomendamos encarecidamente su utilización por los equipos que asisten a pacientes en parada cardiaca.
• Se han de fomentar los sistemas regionales incluyendo centros de parada cardiaca, ya que existe una asociación con el incremento de la supervivencia y mejoría del pronóstico neurológico en víctimas de parada cardiaca extrahospitalaria.
• Se están desarrollando sistemas novedosos para alertar a los testigos sobre la localización del DEA más próximo. Se ha de fomentar cualquier tecnología que mejore la celeridad de administración de RCP por testigos con rápido acceso a un DEA.
• “ It takes a system to save a life” (“Salvar una vida requiere un sistema”).
Las organizaciones sanitarias con responsabilidad en el manejo de los pacientes con parada cardiaca (p. ej. servicios de emergencias, centros de parada cardiaca) deberían evaluar sus procesos para asegurar que son capaces de proporcionar los cuidados que aseguren las
mejores tasas de supervivencia posibles que se pueden conseguir.
Ética de la resucitación y decisiones al final de la vida